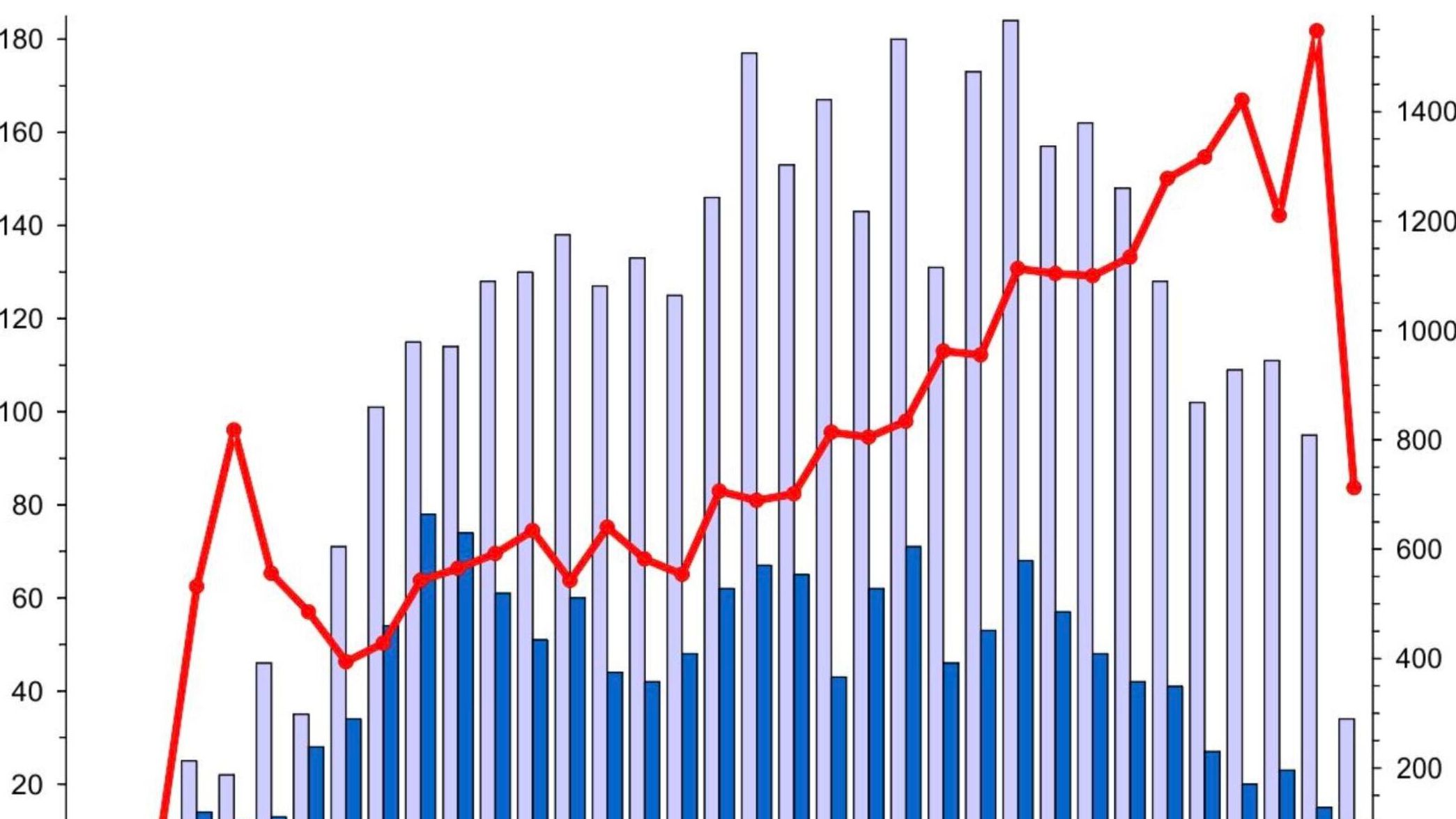
W 2021 roku w Polsce 1341 nowych zakażeń HIV i 1124 zachorowań na kiłę. Za mało testów, "wstydliwy temat"...
W czasach pandemii inne zarazki o nas nie zapomniały. Przykładem jest HIV, wirus wywołujący AIDS. Polska wciąż bardzo słabo testuje w tym kierunku, a atmosfera w kraju zupełnie nie sprzyja profilaktyce. „Jest coraz gorzej” - alarmują eksperci
1341 nowych zakażeń HIV. Tak wygląda na razie podsumowanie 2021 roku według danych Narodowego Instytutu Zdrowia Publicznego – Państwowego Zakładu Higieny.
Ta liczba może się jeszcze zmienić, raczej w górę niż w dół. Dane spływają bowiem kaskadowo z sanepisów powiatowych do wojewódzkich, a inspekcje sanitarne w tym roku koncentrują się przecież na Covidzie. Ponadto liczba ta z pewnością jest niedoszacowana.
W drugim roku pandemii dostęp do opieki zdrowotnej, w tym także do punktów testowania, był utrudniony. Lekarze wskazują, że liczba nowych przypadków różnych chorób w erze Covidu spadła, a przecież nie jest tak, że nagle przestaliśmy chorować na nowotwory czy zawał serca. „W 2021 roku zgłosiło się do nas o jedną trzecią pacjentów mniej z powodu drobnokomórkowego raka wątroby. Oni do nas trafią, tylko już w bardzo złym stanie” – opowiadał mi niedawno kolega z dużego ośrodka klinicznego.
Gdybyśmy więc do 1341 dodali 30 proc. tej liczby, otrzymalibyśmy 1743 przypadki.
Polska znowu w czołówce nieszczęścia
Ale jeśli nawet nie odliczymy niewykrytych zakażeń z racji pandemii, zeszłoroczny oficjalny wynik i tak nie napawa optymizmem.
Polska od lat jest według UNAIDS [Wspólny Program Narodów Zjednoczonych Zwalczania HIV i AIDS] w czołówce państw, w których liczba nowych zakażeń HIV nie spada, lecz rośnie.
Dzieje się to 40 lat od opisania nowej choroby AIDS, 38 lat od wykrycia wywołującego chorobę wirusa, 26 lat od wynalezienia skutecznej terapii, nie wspominając o zgromadzonej przez lata ogromnej wiedzy na temat skutecznej profilaktyki.
Nie dotyczy mnie ten problem
Specyfiką polską jest niechęć obywateli do testowania w kierunku HIV, tymczasem państwo robi niewiele, by nas do tego zachęcić, bądź zrozumieć, dlaczego to takie ważne.
Test jest tani – kosztuje ok. 25-40 zł, a mimo to od lat nie można włączyć do tzw. koszyka świadczeń w ramach POZ. W efekcie lekarze rodzinni go nie zlecają. Zakaźnicy od dawna upominają się o dokonanie stosownej zmiany w refundacji tego świadczenia. Jak dotąd – bezskutecznie.
Przeczytaj także:
Państwo finansuje wprawdzie funkcjonowanie Punktów Diagnostyczno-Konsultacyjnych (ich lista na stronie https://aids.gov.pl/pkd/), gdzie można wykonać test anonimowo i bezpłatnie.
Ale do punktów docierają przede wszystkim świadome, dbające o zdrowie, osoby. Ponadto punkty są tylko w dużych miastach i są czynne kilka godzin tygodniowo. Tymczasem młode pokolenia Polaków wiedzą o HIV coraz mniej i bez powszechnych badań powstrzymanie zagrożenia jest bardzo trudne.
Ledwie garstka robi testy na HIV
Szacuje się, że zaledwie kilka procent naszych obywateli robiło sobie test na HIV, podczas gdy w krajach Europy zachodniej badało się pod tym kątem kilkadziesiąt procent mieszkańców.
Z badań przeprowadzonych w 2015 r.oku przez Krajowe Centrum ds. AIDS wynika, że choć 97 proc. Polaków słyszało o wirusie (głównie z mediów, bardzo niewielu w szkole czy od lekarza), zaledwie 5 proc. kiedykolwiek zrobiło badania.
Tylko 5 proc. deklarowało też, że w przyszłości zrobi lub raczej zrobi test. 31 proc. uważało, że na pewno go nie wykona, 28, że raczej nie. Reszta była niezdecydowana.
Powód braku zainteresowania testowaniem na HIV? „Nie dotyczy mnie ten problem” uważa ponad 80 proc. Polaków.
Tych pacjentów nie powinniśmy widzieć
Kolejną polską specyfiką wynikającą też ze słabego testowania jest relatywnie późne wykrywanie zakażeń HIV. Wirus przebywa w organizmie człowieka przez lata, nieświadoma zagrożenia osoba może w tym czasie zakażać innych, a kiedy dochodzi już do pełnoobjawowego AIDS, na leczenie może być za późno. Niestety, Polska wśród krajów Unii Europejskiej jest na czołowym miejscu późno wykrytych zakażeń. Lekarze szacują, że HIV wykrywa się na późnym etapie aż u połowy badanych.
„W efekcie wciąż widzimy w klinice pacjentów, których nie powinniśmy w ogóle widzieć” – mówiła podczas XVII Forum Rynku Zdrowia w październiku 2021, prof. Alicja Wiercińska-Drapało, kierownik Kliniki Chorób Zakaźnych, Tropikalnych i Hepatologii Warszawskiego Uniwersytetu Medycznego.
To się skutecznie leczy!
„Zakażenie wirusem HIV może być skutecznie leczone, ale na początku musi być diagnoza. Tymczasem brutalna prawda jest taka, że w Polsce pacjenci wciąż umierają z powodu AIDS, co absolutnie nie powinno mieć miejsca” – dodała lekarka.
Prof. Wiercińska jako jedyna w Warszawie prowadziła oddział niecovidowy w Wojewódzkim Szpitalu Zakaźnym.
Zbierała wszystkich pacjentów, którzy w teście covidowym byli ujemni i wymagali hospitalizacji. I była zaskoczona ilością wykrytych późnych zakażeń HIV i pełnoobjawowego AIDS.
„Powiedziała, że nie widziała tylu osób umierających na AIDS w kraju, gdzie jest dostęp do leczenia. Osób, które w ogóle nie wiedziały o swoim zakażeniu” – relacjonowała OKO.press inna uczestniczka Forum - dr n. społ. Magdalena Ankiersztejn-Bartczak, prezes zarządu Fundacji Edukacji Społecznej.
Wykryte w porę zakażenie HIV daje się świetnie leczyć tzw. lekami antyretrowirusowymi. Dostęp do tych leków w Polsce jest powszechny. Specyfiki są w pełni refundowane. Osoby odpowiednio leczone mają niewykrywalny poziom wirusa we krwi i nie zakażają.
Terapii nie można jednak przerywać. Jak dotąd leczenie jest bezterminowe.
Mimo znacznych postępów w leczeniu nie wiemy wciąż, jak pozbyć się całkowicie wirusa z organizmu. Dzięki lekom można jednak nie tylko żyć równie długo jak przeciętnie zdrowa osoba, ale żyć także pełnią życia – mieć zdrowe potomstwo, normalnie pracować.
Gdzie w tym kraju jest profilaktyka?
„Cieszę się z powszechnej dostępności leków antyretrowirusowych. Ale gdzie w tym kraju jest profilaktyka?” – pytała w czasie wspomnianego Forum Rynku Zdrowia dr Ankiersztejn-Bartczak.
Poprosiłem panią doktor o komentarz do aktualnej sytuacji w zakresie HIV/AIDS.
„Jest coraz gorzej” – odpowiedziała ekspertka. „Ludzie się nie testują, bo jest gorszy dostęp. Ale też temat HIV jest mało widoczny w przestrzeni publicznej. Nie ma akcji profilaktycznych na szeroką skalę. Nie ma długofalowej, przemyślanej profilaktyki. Temat HIV i innych chorób przenoszonych drogą płciową nie przebija się ani w mediach, ani w przestrzeni publicznej”.
„Na pewno nie bez znaczenia jest też niechęć Ministerstwa Edukacji i Nauki do organizacji pozarządowych” – dodała dr Ankiersztejn-Bartczak. W efekcie coraz więcej szkół, z którymi organizacje prowadziły dotychczas współpracę, mówi, że mimo że ustawa ministra Czarnka o nadzorze kuratorów jeszcze nie obowiązuje, oni już ograniczają swoją współpracę. A przecież tematyką HIV i chorób przenoszonych droga płciową w szkołach zajmowały się dotąd głównie organizacje pozarządowe”.
„Jeżeli nie będzie profilaktyki w szkołach, a ona już wcześniej była mizerna, będziemy mieli kolejne roczniki, które niewiele wiedzą o HIV”.
Tracimy najmłodsze pokolenie
W podobnym duchu dr Magdalena Ankiersztejn-Bartczak wypowiadała się podczas październikowego Forum (wtedy jeszcze byliśmy przed Lex Czarnek).
„Mam duże obawy, czy za chwilę dostęp z tą tematyką [HIV/AIDS] będzie w ogóle możliwy w szkołach. (…) [Tymczasem] my widzimy młodych ludzi w Punktach Diagnostyczno-Konsultacyjnych. Pamiętajmy, że mogą z nich korzystać osoby powyżej 18. roku życia. Młodsi muszą mieć opiekunów prawnych. To oczywiście bardzo trudne dla tych ludzi - przyjść z mamą na test w kierunku HIV jak się ma 17 lat. I często po prostu niemożliwe.
Ale widzimy nowo wykryte zakażenia u 18-, 19-latków, choć ostatnio mieliśmy również osobę, u której rozpoznano zakażenie w wieku 68 lat. HIV nie wybiera, dlatego edukacja w tym zakresie powinna być bardzo powszechna”.
I dalej:
„Jeśli stracimy to najmłodsze pokolenie, a już je tracimy, bo mamy nowe rozpoznania w tej grupie, to zastanawiam się przez ile lat popełnialiśmy błąd, że HIV jest starszy od nich, a oni nie wiedzą jak się zabezpieczyć".
"I to nie jest już tylko kwestia używania prezerwatyw, ale także zróżnicowana profilaktyka, czyli np. możliwość zabezpieczenia farmakologicznego przed ekspozycją (czyli tzw. PrEP – Pre-Exposure Prophylaxis).
Jeżeli nie będziemy o tym mówić, nie będziemy edukować, to czekają nas dalsze wzrosty zakażeń HIV, a także innych chorób przenoszonych drogą płciową. A opieka w przypadku tych innych chorób też jest w Polsce ograniczona, delikatnie mówiąc”.
Chodzi o minimalizację ryzyka
Spytałem dr Ankiersztejn-Bartczak, który z czynników jej zdaniem sprawia, że sytuacja z HIV w Polsce jest coraz gorsza. Skoncentrowanie się na Covid? Kłopoty z testowaniem?
„Brak profilaktyki” – odpowiada bez wahania ekspertka. „Testowanie to już wykrywanie zakażeń, a nie minimalizacja ryzyka. A nam chodzi o to, żeby liczba zakażeń była coraz mniejsza, a nie tylko o to, żebyśmy leczyli osoby żyjące z HIV w odpowiednim momencie”.
Przecież biorę tabletkę
„Ludzie w ogóle nie mają świadomości odnośnie zakażenia HIV, a przecież zachowania ryzykowne podejmujemy. Tej świadomości nie ma szczególnie w grupie heteroseksualnej. A z drugiej strony kluczowe populacje, które powinny być objęte prewencją, są też omijane ze względu chociażby na nastawienie do środowiska LGBTQ. Nikt ze strony rządowej nie zrobi dziś kampanii społecznej ze środków publicznych skierowanej do środowiska MSM” [mężczyzn mających seks z mężczyznami].
Ryzykowne zachowania seksualne w młodej populacji są dziś znacznie częstsze niż 20 lat temu – twierdzi Ankiersztejn-Bartczak. Nikt z tą młodzieżą nie rozmawia, oni czerpią wiedzę z Internetu.
„Jak pytamy dziewczyny o zabezpieczenie przed HIV, odpowiadają, że biorą tabletkę antykoncepcyjną. Ginekolog nie mówi im, że tabletka nie chroni przed chorobami przenoszonymi drogą płciową, a one uważają, że mają porządnych partnerów i nic im nie grozi” – mówiła mi w kwietniu 2019 ekspertka.
„Potrzebna jest duża kampania o PrEPie – dodaje dziś. „A także kampania „U” = „U” [Undetectable = Untransmittable; jeśli we krwi pacjenta nie daje się wykryć wirusa przez co najmniej 6 miesięcy – to znaczy że nie zakaża on swoich partnerów. Są na to twarde dowody naukowe].
„PrEP w Polsce jest płatne, ukierunkowane głównie na mężczyzn” – podkreśla dr Ankiersztejn-Bartczak. "Wizyta u lekarza, diagnostyka i dostanie PrEPu to koszt ok. 500 zł” (przydatne informacje na stronie http://www.prep.edu.pl/).
Wstyd dla systemu ochrony zdrowia
HIV to nie jedyny drobnoustrój przenoszony droga płciową. W ubiegłym roku w Polsce odnotowano 1124 przypadki zachorowań na kiłę. Mało tego, w statystykach pojawiło się nowych 8 przypadków kiły wrodzonej. Taka choroba w XXI wieku, w rozwiniętym europejskim kraju, to wstyd dla miejscowego systemu ochrony zdrowia.
„To pokazuje, że czujność ginekologów wygasła” – mówi OKO.press dr Ankiersztejn-Bartczak. „Bo kiedyś to było oczywiste, że robiło się badanie w ciąży i w ogóle się nie dopuszczało do sytuacji, żeby rodziły się dzieci z kiłą”.
Polska medycyna kiedyś była dumna ze swojego systemu opieki nad chorymi wenerycznie (dziś mówimy o chorobach przenoszonych drogą płciową). Wprowadzenie wkrótce po wojnie bezpłatnego i obowiązkowego leczenia, a także obowiązkowego badania kobiet w ciąży, pozwoliło zdusić epidemię kiły. W ciągu pięciu lat (1950-1955) udało się obniżyć liczbę nowych zachorowań z 17 tys. do 4,5 tys.
W ostatniej dekadzie XX wieku pozytywny trend jednak wyhamował, a do tego zaczęły wzrastać wskaźniki wspomnianej kiły wrodzonej. Przyczyniła się do tego niefrasobliwość decydentów. W 2001 roku Sejm uchwalił ustawę o chorobach zakaźnych, w myśl której bezpłatną opieką wenerologiczną objęto wyłącznie osoby ubezpieczone. Dopiero w 2009 roku przywrócono bezpłatne diagnozowanie, leczenie, a także kontrole po leczeniu wszystkich chorych na kiłę i rzeżączkę.
Kiła, a także kiła wrodzona, jednak nie zniknęły. O kile się nie mówi, nie pisze. Specjaliści twierdzą, że HIV „zjadł” pozostałe choroby przenoszone drogą płciową.
Jak inni walczą z HIV
HIV to naturalnie nie tylko problem Polski. Według danych Krajowego Centrum ds. AIDS na świecie żyje blisko 38 mln osób z HIV/AIDS. Zakażenie rozpoznano w 2020 roku u 1,5 mln osób, 680 tys. osób zmarło z powodu chorób związanych z AIDS.
W bogatej Europie HIV jest jednak w odwrocie, czego o Polsce nie można powiedzieć.
W Anglii pomiędzy 2014 a 2019 rokiem liczba nowych zakażeń zmniejszyła się o 35 proc., co jest jednym z największych spadków na świecie. Anglicy się jednak tym nie zadawalają. Ich cel to zredukowanie do zera liczby nowych zakażeń HIV i liczby zgonów na AIDS do końca tej dekady. Rząd brytyjski wyasygnował na to ponad 23 mln funtów.
My na razie mamy nowy, 4-letni rządowy program polityki zdrowotnej pod nazwą „Leczenie antyretrowirusowe osób żyjących z wirusem HIV w Polsce na lata 2022-2026”.
Co w nim nowego w stosunku do poprzednich programów? Doprecyzowano zasady leczenia osób nieubezpieczonych (problem dotyczy głównie cudzoziemców). Ale jak wskazuje sam tytuł koncentrujemy się głównie na leczeniu zakażonych. I na to idzie gros środków. Na profilaktykę zostaje ich niewspółmiernie mało. A to niestety nie zapowiada szybkiej poprawy sytuacji.
PS. Na koniec optymistyczny news. Jak tłituje prof. Wojciech Szczeklik, rozpoczęło się badanie pierwszej fazy szczepionki przeciwko HIV, opracowanej w nowej technologii mRNA (tej samej, która posłużyła do opracowania szczepionki przeciw SARS-CoV-2 przez takie firmy, jak Pfizer czy Moderna).
HIV jest niezwykle często zmieniającym się wirusem, dlatego mimo wielu dotychczasowych prób, wciąż nie mamy przeciw niemu szczepionki. Gdyby w nowej technologii to się udało, byłby to wspaniały sukces nauki.
Zdrowie
Przemysław Czarnek
choroby przenoszone drogą płciową
HIV/AIDS
Krajowe Centrum ds. AIDS
Sanepid
testy
Biolog, dziennikarz. Zrobił doktorat na UW, uczył biologii studentów w Algierii. 20 lat spędził w „Gazecie Wyborczej”. Współzakładał tam dział nauki i wypromował wielu dziennikarzy naukowych. Pracował też m.in. w Ambasadzie RP w Waszyngtonie, zajmując się współpracą naukową i kulturalną między Stanami a Polską. W OKO.press pisze głównie o systemie ochrony zdrowia.
Biolog, dziennikarz. Zrobił doktorat na UW, uczył biologii studentów w Algierii. 20 lat spędził w „Gazecie Wyborczej”. Współzakładał tam dział nauki i wypromował wielu dziennikarzy naukowych. Pracował też m.in. w Ambasadzie RP w Waszyngtonie, zajmując się współpracą naukową i kulturalną między Stanami a Polską. W OKO.press pisze głównie o systemie ochrony zdrowia.
Komentarze